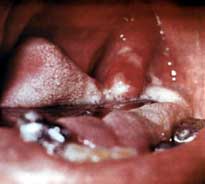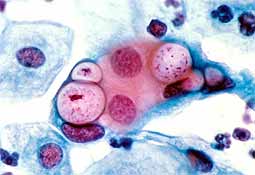
Урогенитальный хламидиоз (УГХ) – инфекционное заболеваниеИнфекционные болезни — заболевания, вызываемые болезнетворными микроорганизмами, которые передаются от зараженного человека или животного здоровому. Каждая инфекционная болезнь вызывается особым возбудителем., характеризующееся многоочаговым поражением мочеполовой системы, ведущим к нарушению детородной функции и появлению поражений других органов и систем.
Причина. Вызывается некоторыми типами хламидий, которые поражают в основном слизистые оболочки человека, проникают в организм через половые органы, из которых могут распространяться и поражать другие органы и системы.
Источником инфекции является больной человек.
Заражение происходит при половом контакте.
ЗаболеваниеБолезнь — нарушение нормальной жизнедеятельности организма, обусловленное функциональными или (и) морфологическими изменениями. Возникновение болезни связано с воздействием на организм вредных факторов внешней среды (физических, химических, биологических, социальных), с его генетическими дефектами и т. д. широко распространено во всем мире. Им поражено от 30 до 60% женщин и от 40 до 51% мужчин, страдающих негонококковыми воспалительными заболеваниями мочеполовых органов. По показателям заболеваемости УГХ в 2-3 раза превосходит гонорею. Его широкое распространение связано прежде всего с высокой заражаемостью при половых контактах и частым бессимптомным течением этого заболевания.
Процесс развития болезни. Хламидии внедряются в слизистую оболочку мочеполовых органов, где размножаются, накапливаются и вызывают местные воспалительные изменения. Отсюда они распространяются по слизистой оболочке, захватывая все новые ее участки и проникают в кровьКровь — жидкая ткань, циркулирующая в кровеносной системе позвоночных животных и человека. Состоит из плазмы и форменных элементов (эритроциты, лейкоциты, тромбоциты и другие). Красный цвет крови придает гемоглобин, содержащийся в эритроцитах., которой разносятся по организмуОрганизм (от средне-векового латинского organizo — устраиваю, сообщаю стройный вид) — живое существо, обладающее совокупностью свойств, отличающих его от неживой материи. Большинство организмов имеет клеточное строение. Формирование целостного организма — процесс, состоящий из дифференцировки структур (клеток, тканей, органов) и функций и их интеграции как в онтогенезе, так и в филогенезе. и поражают другие органы и системы.
Урогенитальный хламидиоз может явиться причиной бесплодия , вызывать осложненияОсложнения — новое появление болезни или новое заболевание, вызванное этой болезнью беременности , болезни новорожденного и ребенка раннего возраста. Новорожденный получает возбудителя от зараженной матери в период внутриутробного развития и при родах.
Особенностью УГХ является его сочетание с другими возбудителями (гонококками, трихомонадами , уреаплазмами, вирусом герпеса и др.). В некоторых случаях наблюдается сочетание 3-4 и более возбудителей. Это способствуют лучшей приживаемости хламидий и усиливает способность каждого «участника» такого сочетания вызывать заболевание, позволяя им лучше противостоять защитным силам организма и действию антибиотиков. При смешанной инфекции осложнения бывают более тяжелыми, чем при моноинфекции, и хуже поддаются медикаментозному лечению.
Хламидии могут длительно находиться в организме, что приводит к появлению обострений и рецидивов заболевания или развитию хронической его формы.
Перенесенное заболевание не создает невосприимчивости к нему. Возможно многократное повторное заражение от полового партнера.
Признаки. Инкубационный период составляет 1-2 недели. Появляется зуд и небольшая болезненность в мочеиспускательном канале при мочеиспускании, необильные слизистые выделения из него, часто только при его сдавливании, припухлость и покраснение в области его выходного отверстия. Мочеиспускание, особенно у женщин, учащено. Общее состояние больного не нарушается.
У женщин, чаще у использующих противозачаточные средства внутрь, одновременно, как правило, развивается воспалениеВоспаление — сложная приспособительная сосудисто-тканевая реакция организма на воздействие болезнетворных агентов. Его могут вызвать биологические факторы — бактерии, вирусы, но чаще различные травмы. шейки матки со слизисто-гнойными выделениями.
При сочетанном заражении гонококками и хламидиями заболевание начинается более остро и через более короткий промежуток времени.
Однако у 50-79% женщин и 30% мужчин заболевание протекает без каких-либо неприятных ощущений и проявляется незначительным количеством гноя в моче.
Осложнения развиваются в результате дальнейшего распространения хламидий по слизистой оболочке.
У мужчин – это воспаление придатков яичек, воспаление предстательной железы , бесплодие, конъюнктивит, болезнь Рейтера.
У женщин – это воспаление матки , ее придатков, внематочная беременность, бесплодие, недоношенность беременности, мертворождения и гибель новорожденных, конъюнктивит , болезнь Рейтера.
Распознавание урогенитального хламидиоза должно проводиться при участии инфекциониста. Наиболее информативным методом лабораторного исследования является выделение хламидий из мочеиспускательного канала.
Лечение, как и распознавание болезни, должно проводиться при участии инфекциониста и одновременно, больного и его полового партнера. Применение препаратов пенициллинаПенициллины — антибиотики, образуемые пенициллами или получаемые полусинтетически. Открыты в 1929 году английским микробиологом Александером Флемингом. В широкую медицинскую практику вошли в 1943-44 годах, главным образом благодаря работам Х. Флори и английского биохимика Эрнста Бориса Чейна в Великобритании и США и российского микрбиолога Зинаиды Виссарионовны Ермольевой. Пенициллины обладают широким спектром антимикробного действия; малотоксичны; могут вызывать аллергические реакции. и цефалоспоринов не дает результатов и способствует затяжному и хроническому течению болезни.
Предупреждение болезни. Иметь одного надежного полового партнера или пользоваться презервативом при случайном сексуальном контакте. Начинать половое воспитание с детства.
 Причина.
Причина.